Você certamente conhece alguém ou alguma história de uma pessoa acometida por uma doença neurodegenerativa. Deve ter conhecimento também sobre o sofrimento causado aos pacientes e seus familiares. Existem dezenas dessas doenças, que têm em comum uma progressiva degeneração das funções cerebrais, que invariavelmente levam a inabilidades físicas, demência e, na maioria dos casos, à morte.
Mais de 40 milhões de pessoas em todo o mundo sofrem com a doença de Alzheimer (DA), a principal forma de demência conhecida. Esse número tende a crescer à medida que a longevidade da população mundial aumenta e que hábitos de vida nada saudáveis são adotados. Apesar disso, a DA ainda não dispõe de nenhuma forma de diagnóstico precoce — o que prejudica o início do acompanhamento médico e de possíveis intervenções experimentais — e, infelizmente, ainda não tem cura. Isso não quer dizer, no entanto, que a ciência nesse campo esteja parada. Muito se descobriu nas últimas três décadas.
Uma pergunta frequente que muitos se fazem ao envelhecer é se estariam desenvolvendo DA e ainda não sabem. Por isso, vários grupos de pesquisa têm buscado sinais capazes de prever o Alzheimer muito antes que a doença se estabeleça. Mas não há motivo de preocupação se você é jovem ainda: o aparecimento da DA só é comum a partir dos 65 anos, e o esquecimento ocasional de algo pode ser apenas circunstancial. Porém, se os problemas de memória afetam a sua qualidade de vida, aí sim é o momento de se consultar com um neurologista.

As causas específicas da DA ainda não são totalmente estabelecidas. Uma explicação bem aceita para o desenvolvimento da DA consiste no acúmulo substancial do peptídeo beta-amiloide (Aβ) no cérebro de pacientes, o que prejudica o funcionamento dos neurônios e de outras células cerebrais, danificando a memória. A ação do Aβ também pode gerar outros eventos tóxicos para o cérebro que levam a outros sintomas da doença, como ansiedade, depressão e apatia. Além disso, a progressão do Alzheimer leva a novos sintomas, como distúrbios de sono, agitação e dificuldades motoras.
Como não existe detecção da DA antes do surgimento dos sintomas, os níveis aumentados de Aβ só haviam sido observados em pacientes que já apresentavam perda de memória. Avanços importantes têm sido alcançados recentemente com o desenvolvimento de técnicas que permitem detectar pequenas variações nos níveis de Aβ no líquor (fluido que banha nosso cérebro e nossa medula espinhal) e no sangue em pacientes com risco de desenvolver a doença. Esses testes ainda não estão disponíveis em hospitais, mas a perspectiva é que eles estejam acessíveis dentro de uma década.
Essas observações também indicam que marcadores cerebrais e bioquímicos da DA poderiam ser identificados décadas antes do aparecimento dos sintomas clínicos. Isso gera a perspectiva de que potenciais intervenções profiláticas e/ou terapêuticas possam ser empregadas em pacientes que apresentam indicativos bioquímicos ou moleculares de DA antes do estabelecimento clínico da doença. A identificação sistemática desses marcadores poderá contribuir não apenas para o entendimento da progressão, mas também para o desenvolvimento de terapias eficientes no futuro.
A DA é uma doença progressiva que afeta primariamente algumas regiões do cérebro, como o hipocampo. O hipocampo é fortemente associado à formação e manutenção de memórias no cérebro, e seu funcionamento alterado parece, portanto, levar à perda de memórias em pacientes com Alzheimer. No entanto, há um rápido acometimento de outras regiões do cérebro, incluindo os córtices pré-frontal e temporal, o que ajuda a explicar os sintomas clínicos da doença.

A grande maioria dos casos de DA (entre 95% e 99%) é considerada esporádica, isto é, sem causas muito bem definidas. A DA familiar e hereditária constitui uma fração muito pequena de casos e, geralmente, aparece mais cedo, em torno dos 45 anos de idade. Portanto, mesmo que você tenha um familiar que sofre com DA na terceira idade, isso não deve necessariamente representar um risco para você também desenvolver a doença.
A reduzida quantidade de casos hereditários não quer dizer, por outro lado, que não há fatores genéticos que aumentem o risco para a DA. Variantes de genes como Apoe e Trem2 são conhecidos por aumentar a chance de desenvolver demência. E, certamente, há outros fatores genéticos que influenciam no risco de apresentar a doença no futuro que ainda precisam ser descobertos.
Portanto, a busca por um conjunto de marcadores genéticos e moleculares confiáveis que possam predizer o risco de desenvolvimento de demência durante o envelhecimento ainda continua. Mas o atual cenário sugere que o futuro é promissor. Talvez não dentro de poucos anos, mas sim dentro de uma década.
Essa é uma daquelas perguntas cuja resposta renderia um milhão
de dólares. Primeiro, existem vários tipos conhecidos de demência. Algumas formas incomuns ainda são pouco estudadas e, portanto, é difícil saber mais detalhes sobre como prevenir. Mas, se pensarmos que a DA é a forma mais frequente de demência, respondendo por 60% a 70% dos casos, já podemos ter algumas dicas.
Diversos estudos têm indicado que intervenções multimodais no estilo de vida podem ser efetivas em reduzir o risco de DA. E o que seria isso? São mudanças simultâneas em diversos aspectos da vida para ter um cotidiano mais saudável. Essas mudanças incluem ter alimentação balanceada, praticar exercícios físicos, consumo de álcool apenas moderadamente, não fumar, realizar atividades que estimulem o cérebro (leitura, música, artes), manter o sono em dia e reduzir o estresse psicológico.
A boa notícia é que, apesar do esforço necessário para nos mantermos dentro desses padrões, promover essas mudanças de hábito também previne uma série de outras doenças, como diabetes, obesidade, alguns tipos de câncer e doenças cardiovasculares. Ou seja, o esforço vale a pena.
Alguns trabalhos têm mostrado que a prática regular de exercícios físicos diminui a chance de desenvolver DA e que, em pacientes já diagnosticados, desacelera o declínio cognitivo. Mas até recentemente pouco se sabia sobre como o exercício age para ter esse efeito protetor.
Felizmente, temos avançado bastante nos últimos anos no entendimento dos efeitos do exercício sobre o cérebro. Sabe-se que a prática de exercícios faz com que os músculos e outros órgãos do corpo liberem uma série de moléculas na corrente sanguínea que podem ter papel benéfico para o cérebro. Essas moléculas que, em princípio, podem ter nomes estranhos (BDNF, catepsina B, irisina…) parecem importantes para a ação do exercício no cérebro.
Em particular, um trabalho recente do nosso grupo de pesquisa na Universidade Federal do Rio de Janeiro (UFRJ) mostrou que a irisina, hormônio assim nomeado em homenagem à figura mitológica de Íris (deusa da mensagem), aumenta em resposta ao exercício físico e tem um importante papel protetor em modelos animais da DA. O caminho até a validação da irisina como um alvo terapêutico em pacientes é longo — deve ainda levar vários anos –, mas é uma possibilidade a ser explorada em estudos futuros.

Uma questão importante a ser debatida sobre o exercício físico é que seus efeitos podem variar conforme a intensidade, a periodicidade e a modalidade praticada. Por isso, mais esforços são necessários para tentar entender quais as diferenças entre cada prática de exercício e qual o conjunto de moléculas liberadas no sangue em cada atividade que pode, de fato, atuar no cérebro.
Uma vez que esses mecanismos forem mais bem conhecidos – e estamos nesse caminho –, devem abrir-se novas possibilidades para otimizar e direcionar tratamentos com base na prescrição da melhor forma de exercício físico, assim como de remédios que imitem, ao menos em parte, os benefícios dessa prática.
Muitos testes clínicos têm sido feitos em pacientes de diferentes condições neurodegenerativas. Esses estudos têm se concentrado em duas estratégias: o desenvolvimento de novas drogas com alvos específicos e o emprego de medicamentos já aprovados para tratar outras doenças. Infelizmente, muitos dos fármacos testados em pacientes têm apresentado resultados negativos, mas há boas razões para se animar e ter esperança.
No caso da DA, muito esforço tem sido feito em desenvolver anticorpos que bloqueiem a ação do peptídeo Aβ. O insucesso clínico dessa abordagem possivelmente se deve ao fato de que o tratamento comece tarde demais, apenas quando o quadro de mau funcionamento cerebral já está estabelecido e os pacientes já apresentam sintomas clínicos.
Contudo, vários resultados também sugerem que estamos progredindo em entender e tratar melhor as doenças neurodegenerativas. Por exemplo, um novo composto se mostrou eficaz em reduzir os níveis de um marcador da doença de Huntington. No caso de pacientes com Parkinson, terapias ainda em avaliação sugerem que a estimulação elétrica controlada de algumas regiões do cérebro dos pacientes pode diminuir os sintomas de tremores e de falta de coordenação motora.
Ainda não dispomos de uma medicação que interrompa ou reverta o quadro neurodegenerativo de pacientes com DA ou outras formas de demência. Isso certamente causa uma aflição nos familiares dos pacientes ao verem aquele quadro evoluir sem que muito possa ser feito. No entanto, é bastante importante que a qualidade de vida dos pacientes seja preservada na medida do possível.
Uma informação interessante é que a musicoterapia – exposição controlada e estímulo dos pacientes a músicas que lhe são prazerosas – tem claros efeitos positivos em sintomas de agitação, confusão mental e bem-estar geral. A música ativa circuitos cerebrais bastante complexos relacionados às emoções e pode, de fato, fazer bem.
Por fim, há de se ressaltar o cuidado que se deve ter com falsas promessas de reversão ou cura da DA ou de outras condições neurodegenerativas. Terapias milagrosas com pílulas ou cirurgias, mesmo que aplicada por médicos, ainda não têm validade clínica e não há comprovação cientifica alguma de que funcionam. A comprovação científica é realmente necessária para mostrar que os medicamentos têm a ação esperada e que não prejudicam mais ainda o já debilitado paciente.
Ainda há muitos mares a serem navegados na compreensão das doenças neurodegenerativas, mas o público em geral pode nos ajudar dando seu suporte e apoiando, sempre que possível, iniciativas de pesquisa nessa área.
Mychael V. Lourenço
Instituto de Bioquímica Médica
Universidade Federal do Rio de Janeiro

Paleontólogos chineses e brasileiros descobrem, em depósitos jurássicos da China, uma nova espécie de pterossauro de um grupo muito raro, chamado Wukongopteridae, e homenageiam um dos principais paleontólogos brasileiros, Diogenes de Almeida Campos

Para se posicionar a favor ou contra, o que pode ser melhor do que conversar com um especialista? O professor e pesquisador Luís Fernando Tófoli, do Departamento de Psicologia Médica e Psiquiatria da Unicamp, está no chat da Ciência Hoje para dialogar com você sobre os limites e os benefícios do uso medicinal da maconha. Participe!
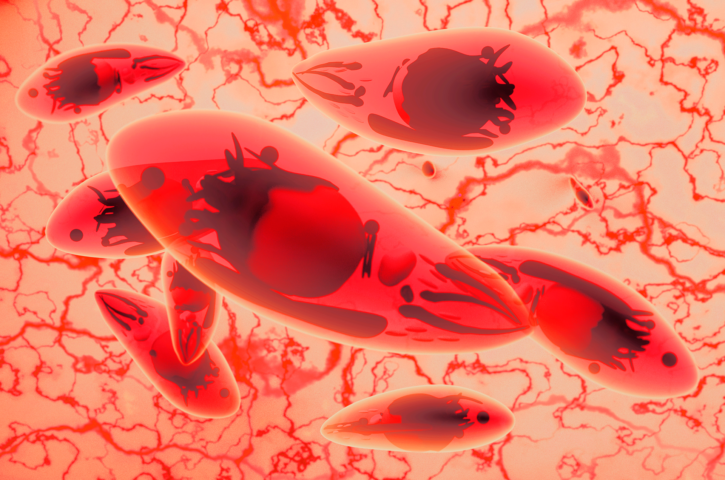
Doença causada pelo parasita Toxoplasma gondii atinge milhões de brasileiros, com consequências graves para a saúde pública. Pesquisadores estão propondo alternativas de tratamento para acelerar o processo de descoberta de novos medicamentos e assim beneficiar os pacientes.

A exploração do espaço voltou a ganhar momento, com a entrada em cena não só de novas agências espaciais, mas também de empresas que exploram comercialmente essa atividade. A tensão ideológica que marcou esse campo foi substituída pela cooperação

O mercado de sementes modificadas e dependentes de pesticidas tóxicos à saúde e ao ambiente está cada vez mais concentrado em algumas poucas megaempresas. É essencial visibilizar as formas de produção por trás do que comemos para alcançar alternativas saudáveis e justas

Há 50 anos, o lançamento do satélite Landsat-1 transformou nosso olhar sobre a superfície terrestre. Hoje, as técnicas de machine learning e deep learning promovem uma nova revolução, desta vez na “visão” dos computadores e no sensoriamento remoto do planeta

Colegiados criados para investigar graves violações dos direitos humanos praticadas por agentes do Estado são capítulo importante das lutas por memória, justiça e reparação, mas a história ainda está sendo escrita por vítimas da ditadura e suas famílias

Avaliações internacionais mostram que o conhecimento de matemática dos alunos brasileiros é baixíssimo no fim do ensino básico. Outro fato preocupante: as altas taxas de desistência nas graduações em matemática. Um novo exame pretende enfrentar o problema.

Como uma ave migratória chega a seu destino? Por que diferenciamos tantos cheiros? O que nos permite enxergar? Esses são alguns dos temas da biologia quântica, nova área que usa conceitos da física ligados ao universo molecular, atômico e subatômico

A Lei 15.100/2025 proíbe o uso de aparelhos eletrônicos portáteis nas escolas, mas estimula a adoção de tecnologias digitais com a mediação de docentes, o que pode trazer experiências mais envolventes e eficazes. O desafio para tal é oferecer infraestrutura e valorizar o professor

Em 7 de outubro de 2023, ocorreram os ataques terroristas do grupo Hamas contra Israel. Até este momento, em que ocorre cessar-fogo e troca de reféns entre as partes, restam questões sem resposta tanto sobre o conflito quanto o futuro das negociações.

Seu prato de comida é bem mais do que aquilo que está nele. Ele reflete uma cadeia complexa de atividades – muitas delas, ainda prejudiciais para o meio ambiente. Mas a ciência, de forma interdisciplinar, já está mobilizada para resolver esses problemas.

Desde a Antiguidade, teatro e ciência têm dialogado. Mais recentemente, peças sobre cientistas renomados foram sucesso de público. Nas últimas décadas, a divulgação científica, ampliando seus horizontes, pegou carona nesse entrelaçamento de culturas
| Cookie | Duração | Descrição |
|---|---|---|
| cookielawinfo-checkbox-analytics | 11 months | This cookie is set by GDPR Cookie Consent plugin. The cookie is used to store the user consent for the cookies in the category "Analytics". |
| cookielawinfo-checkbox-functional | 11 months | The cookie is set by GDPR cookie consent to record the user consent for the cookies in the category "Functional". |
| cookielawinfo-checkbox-necessary | 11 months | This cookie is set by GDPR Cookie Consent plugin. The cookies is used to store the user consent for the cookies in the category "Necessary". |
| cookielawinfo-checkbox-others | 11 months | This cookie is set by GDPR Cookie Consent plugin. The cookie is used to store the user consent for the cookies in the category "Other. |
| cookielawinfo-checkbox-performance | 11 months | This cookie is set by GDPR Cookie Consent plugin. The cookie is used to store the user consent for the cookies in the category "Performance". |
| viewed_cookie_policy | 11 months | The cookie is set by the GDPR Cookie Consent plugin and is used to store whether or not user has consented to the use of cookies. It does not store any personal data. |
